Artifizieller Uterus: Wie künstliche Gebärmütter Frühchen retten könnten
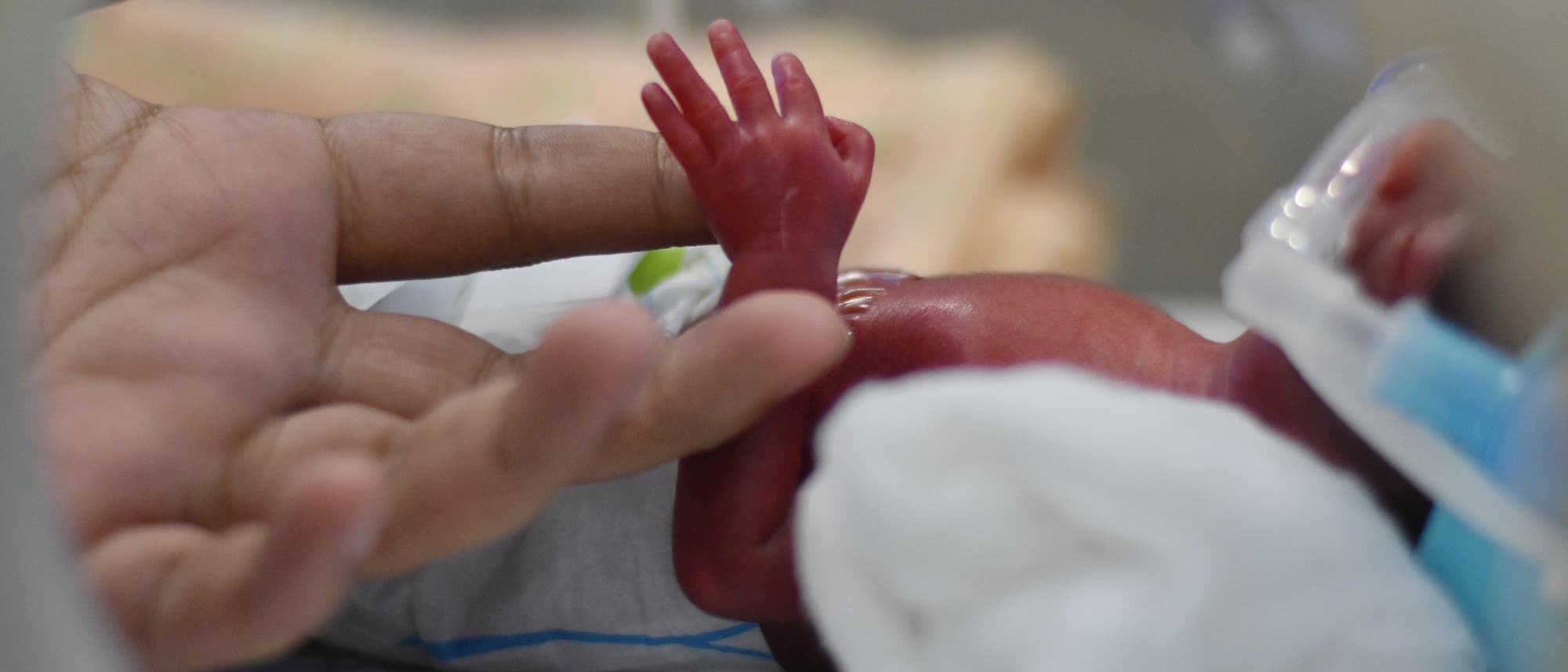
In einem überdimensionalen Sack voll trüber Flüssigkeit liegt ein haarloses, blasses Lamm. Seine Augen sind geschlossen. Hin und wieder zucken Schnauze und Gliedmaßen des Tiers, das erst drei Viertel seiner Entwicklungszeit hinter sich hat – ganz so, als würde es träumen.
Es ist eines von acht Lämmern, mit denen vor mehr als fünf Jahren Experimente mit künstlichen Gebärmüttern am Children's Hospital of Philadelphia (CHOP) in Pennsylvania durchgeführt wurden. Als das Forschungsteam die Forschungsergebnisse im April 2017 veröffentlichte, ging das zeitgleich veröffentlichte Video viral und beflügelte die Fantasie bei manchen Zuschauern. Manche Menschen erinnerte es wohl an Sciencefiction von Kindern, die in Laboren gezeugt und gezüchtet werden.
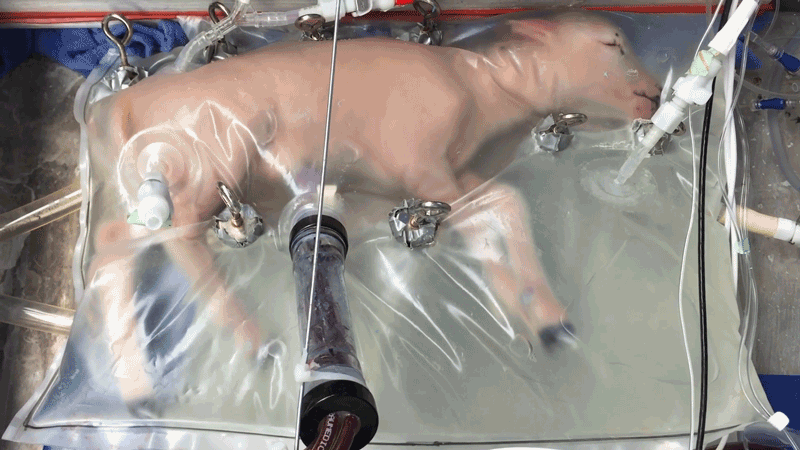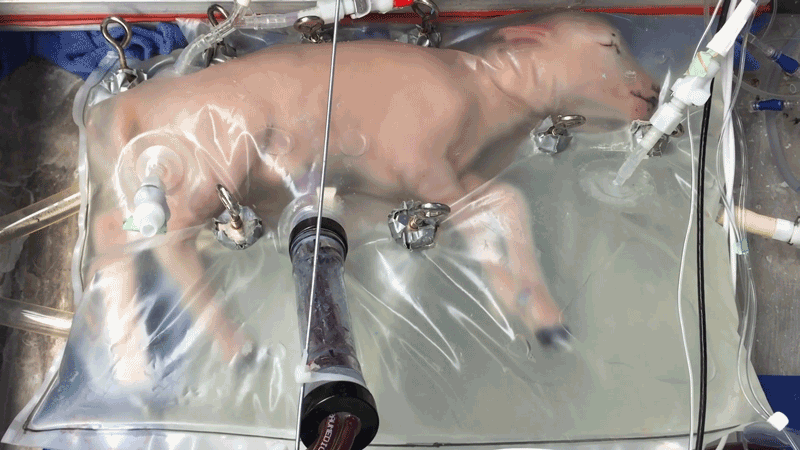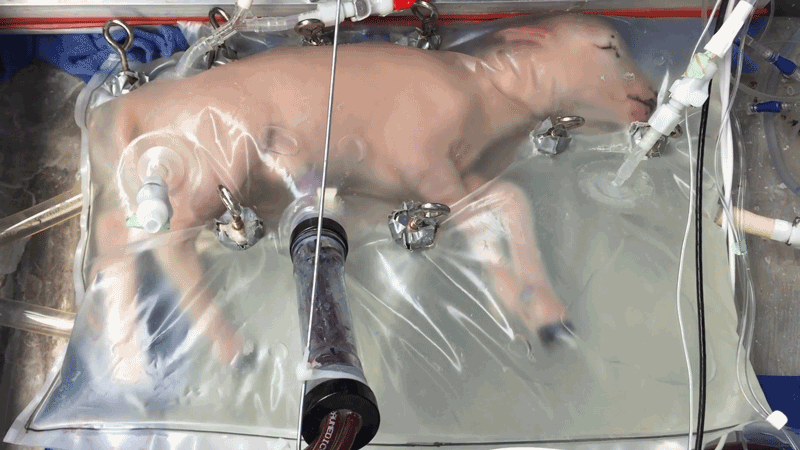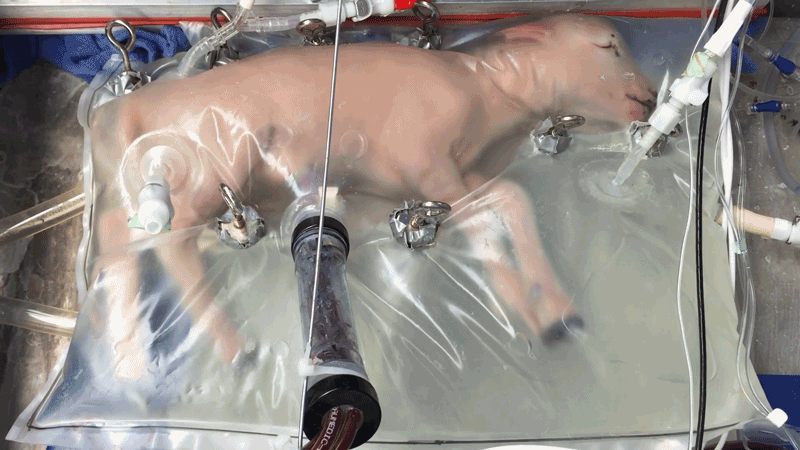
Derzeit streben die CHOP-Forscher und -Forscherinnen die Zulassung ihrer Technologie namens »Extrauterine Environment for Newborn Development« (EXTEND) für die ersten klinischen Versuche mit menschlichen Föten an. Laut dem Team ist sie keinesfalls darauf angelegt, die Entwicklung eines Kindes von der Empfängnis bis zur Geburt zu unterstützen. Stattdessen hofft es, dass das neuartige Verfahren die Überlebenschancen extrem früh geborener Kinder erhöhen kann und dazu beiträgt, dass sie gesünder zur Welt kommen. Als Frühgeburten gelten Kinder, die vor der 28. Schwangerschaftswoche geboren werden. Sie haben dann weniger als 70 Prozent ihrer Entwicklung hinter sich, da eine Schwangerschaft beim Menschen erst zwischen der 38. und 40. Schwangerschaftswoche vollendet ist.
In einem Video von 2017 äußerte sich der Fötalchirurg und Leiter des Projekts, Alan Flake, über das Potenzial des Verfahrens: »Wenn es so erfolgreich wird, wie wir denken, könnten Schwangerschaften mit einem erhöhten Risiko für extreme Frühgeburten frühzeitig auf unser System verlegt werden, statt sonst ein Frühchen an ein Beatmungsgerät anzuschließen.« Im Jahr 2019 schlossen sich mehrere Mitglieder des CHOP-Teams dem Start-up Vitara Biomedical in Philadelphia an, das seither 100 Millionen US-Dollar zur Weiterentwicklung von EXTEND gesammelt hat.
Am 19. und 20. September 2023 hat die US Food and Drug Administration (FDA) mit unabhängigen Beraterinnen und Beratern regulatorische und ethische Aspekte der Technologie besprochen und Szenarien dafür entworfen, wie Versuche mit menschlichen Föten aussehen könnten. Weltweit wurden die Diskussionen von der Fachwelt aufmerksam verfolgt, insbesondere von Forschungsgruppen, die an ähnlichen Technologien arbeiten, aber auch von Bioethikern und Bioethikerinnen, die sich damit beschäftigen, wie sich das Verfahren auf Aspekte wie die gesundheitliche Chancengleichheit oder das Recht auf Fortpflanzung auswirken könnte.
Frühstart
Frühgeburten sind von der Weltgesundheitsorganisation (WHO) als Geburten vor der 38. Schwangerschaftswoche definiert und weltweit ein gravierendes Gesundheitsproblem. Sie können spontan auftreten oder weil bestimmte Umstände wie Infektionen, Hormonstörungen, Bluthochdruck oder Diabetes die Gebärmutter zu einer unwirtlichen Umgebung für den Fötus machen. Bei Kindern in der Altersgruppe unter fünf Jahren stellt eine Frühgeburt die häufigste Ursache für Tod oder körperliche Beeinträchtigungen dar. Im Jahr 2020 gab es weltweit schätzungsweise 13,4 Millionen frühzeitige Geburten. Komplikationen, die damit in Verbindung stehen, führten im Jahr 2019 zu rund 900 000 Todesfällen.
Die Sterblichkeit bei Föten korreliert stark mit der Dauer der Schwangerschaft bei der Geburt des Kindes. Die 22. Schwangerschaftswoche gilt heute als Schwelle zur fetalen Lebensfähigkeit. Davor überleben nur wenige Föten außerhalb des Mutterleibs. Mit 28 Wochen schaffen dies zwar schon die meisten, benötigen aber häufig noch intensivmedizinische Unterstützung. Deshalb zielt die Technologie der künstlichen Gebärmutter vor allem darauf ab, die Prognosen für Babys zu verbessern, die zwischen der 22. und der 28. Woche zur Welt kommen. Zwar sind die Überlebenschancen für diese Gruppe stetig gestiegen, langfristige Gesundheitsprobleme treten jedoch immer noch häufig auf.
Laut einer im Jahr 2019 veröffentlichten Studie litten von 2,5 Millionen untersuchten Schweden 78 Prozent der vor der 29. Woche Geborenen bis ins Erwachsenenalter hinein an mindestens einer dauerhaften Erkrankung wie Asthma, Bluthochdruck oder an schwereren Leiden wie zerebraler Kinderlähmung oder Epilepsie. Bei termingerechten Geburten zwischen der 38. und 40. Schwangerschaftswoche lag diese Rate bei nur 37 Prozent.
Zu vermehrten Todesfällen und zu Behinderungen kommt es bei Babys, die relativ früh in der Schwangerschaft geboren werden, vor allem weil Lunge und Gehirn zu den letzten Organen gehören, die beim Menschen vollständig ausreifen. Gynäkologinnen und Gynäkologen versuchen deshalb, Frühgeburten so weit wie möglich hinauszuzögern. Denn je länger Föten sich geschützt im Mutterleib entwickeln können, desto besser sind die Chancen auf langfristiges Überleben und Gesundheit.
In einer menschlichen Gebärmutter erhält ein Fötus Sauerstoff, Nährstoffe, Antikörper und hormonelle Signale. Außerdem werden Abfallstoffe über die Plazenta ausgeschieden, ein Organ, das den Fötus mit dem Blutkreislauf der Mutter verbindet. Von all diesen Funktionen kann die künstliche Gebärmutter bisher nur die Bereitstellung von Sauerstoff und die Entfernung von Kohlendioxid übernehmen. Sie ersetzt also mechanische Beatmungsgeräte, die die zarte und sich in der Entwicklung befindliche Lunge von Föten schädigen können. Unter normalen Umständen wäre diese noch mit Fruchtwasser gefüllt.
Der künstliche Mutterleib »würde für ein extrem früh geborenes Baby die kritischsten Tage und Wochen, in denen Lungen- und Gehirnschäden drohen, überbrücken«Kelly Werner, Bioethikerin und Neonatologin
Die CHOP-Gruppe hat angedeutet, dass sie Babys nach einigen Wochen im künstlichen Mutterleib entwöhnen will, sobald deren Organe ausgereifter und damit die Chancen auf ein gesundes Überleben gestiegen sind. Der künstliche Mutterleib »würde für ein extrem früh geborenes Baby die kritischsten Tage und Wochen, in denen Lungen- und Gehirnschäden drohen, überbrücken«, sagt Kelly Werner, Bioethikerin und Neonatologin am Columbia University Medical Center in New York.
In dem Gerät sollen extrem früh geborene Babys in einer elektrolytreichen Flüssigkeit schwimmen, die die Zusammensetzung des natürlichen Fruchtwassers nachahmt. Außerdem soll die Nabelschnur chirurgisch mit einem System verbunden werden, das das Blut außerhalb des Körpers mit Sauerstoff anreichert. Das fetale Herz würde dann weiterhin ganz normal Blut pumpen, so wie in einer echten Gebärmutter auch.
Die Verbindung zu den Blutgefäßen der Nabelschnur herzustellen ist jedoch alles andere als einfach. Die Arterien sind winzig und ziehen sich zusammen, sobald ein Baby geboren wird. Daher müssen Chirurgen die Gefäße innerhalb weniger Minuten an das System anschließen. Dieser Prozess müsse äußerst präzise sein und erfordere geschickte chirurgische Fähigkeiten und schnelle Handgriffe, sagt Anna David, Spezialistin für Mutter-Fötus-Medizin am University College London.
Alan Flake und seine Kollegen haben ihre Technologie, wie in der fetalen Forschung üblich, an Lämmern getestet. Schafe tragen in der Regel nur etwa fünf Monate, doch ihre Entwicklung gleicht der von menschlichen Föten. Die von Flakes Gruppe verwendeten Lämmer entsprachen etwa einem menschlichen Fötus in der 23. Schwangerschaftswoche. In der Veröffentlichung von 2017 berichtete das Team, dass es mit der künstlichen Gebärmutter acht Lämmer bis zu vier Wochen lang am Leben erhalten konnte. In dieser Zeit wuchs den Lämmern Fell, und ihre Lunge und ihr Gehirn entwickelten sich vollständig. Nach Ablauf des Experiments mussten die Tiere zwar eingeschläfert werden, aber nur um zu untersuchen, wie gut sich die Organe in dieser Zeit entwickelt hatten.
Vielfältige Ansätze
Seitdem sind weitere Methoden erprobt worden, wie die Tiere an Sauerstoffmaschinen angeschlossen werden können. Zudem wurden Gespräche mit der FDA geführt, um erste klinische Studien zu initiieren. Forschende, die mit »Nature« über die verschiedenen Techniken sprachen, glauben, dass das Gerät der CHOP-Gruppe die besten Chancen hat, für Tests an menschlichen Föten genehmigt zu werden. Auch Forschungsteams aus Spanien, Japan, Australien, Singapur und den Niederlanden beschäftigen sich mit der Entwicklung solcher Technologien. Eine Gruppe unter der Leitung des Fötalchirurgen George Mychaliska von der University of Michigan Health nennt ihr Gerät »künstliche Plazenta«.
Trotz der gleichen Zielsetzung wie bei EXTEND unterscheidet sich die Herangehensweise bei diesem System beträchtlich. Das Michigan-Gerät umgibt Babys nicht mit Flüssigkeit, sondern füllt nur ihre Lungen über einen Endotracheal-Tubus. Außerdem verwendet es eine Pumpe, die Blut aus der Halsader entnimmt, es außerhalb des Körpers mit Sauerstoff anreichert und dann über die Nabelvene zurückführt. Im Gegensatz dazu verbindet die CHOP-Gruppe ihr Gerät sowohl mit den Nabelarterien als auch mit der Nabelvene.
Jeder Ansatz hat seine Vor- und Nachteile, die die Gruppen im Juli 2023 im »Journal of Perinatology« beschreiben: Bisher erfordert die CHOP-Technologie beispielsweise einen Kaiserschnitt, da die Nabelarterien bei der Geburt schnell verschließen. David betont, dass selbst geplante Kaiserschnitte stets ein Risiko für Schwangere sind und bei einer Nutzen-Risiko-Abwägung mit in Betracht gezogen werden müssten. In einem weiteren Artikel räumt die CHOP-Gruppe dieses Risiko ein, weist aber gleichzeitig darauf hin, dass bis zu 55 Prozent der extrem früh geborenen Babys heute per Kaiserschnitt zur Welt kämen.
Im Gegensatz dazu könnten Ärztinnen und Ärzte, die den Michigan-Ansatz verwenden, ein Frühchen auf natürlichem Weg entbinden und prüfen, ob es selbstständig atmen kann. Falls nicht, könnten sie es dann immer noch an das Gerät anschließen. Denn Nabelvenen würden nicht so schnell verschließen wie Nabelarterien, erläutert Robert Bartlett, Chirurg von der University of Michigan. Die externe Blutpumpe birgt allerdings das Risiko, das Herz zu belasten und Hirnblutungen zu verursachen. Im Gegensatz zur CHOP-Gruppe haben die Forschenden aus Michigan ihre Lämmer bisher nur etwa zwei Wochen lang am Leben erhalten können. Trotz unterschiedlicher Meinungen über den geeignetsten Ansatz hofft Bartlett, dass die CHOP-Gruppe mit ihrer FDA-Zulassung für klinische Tests am Menschen Erfolg hat. Er und sein Team aus Michigan beabsichtigen, in etwa einem Jahr ebenfalls die FDA-Zulassung zu beantragen.
Eduard Gratacós, Spezialist für fetale Medizin an der Universität von Barcelona, räumt ein, dass die CHOP-Gruppe seiner eigenen um Jahre voraus ist. Sobald klinische Studien Erfolg versprechend erschienen, werde man jedoch weltweit mehrere Systeme dieser Art benötigen.
»Man hat nur eine Chance, es richtig zu machen. Und die Lernkurve sollte nicht am Menschen stattfinden«Guid Oei, Gynäkologe
Der Sprung von Lämmern zum Menschen
Obwohl die Begeisterung für die Technologie wächst, bleibt abzuwarten, welche Daten vor der Zulassung für menschliche Tests noch benötigt werden. Denn die Entwicklung von Lämmern ähnelt zwar der von Menschen, doch Lämmer im gleichen Wachstumsstadium sind zwei- bis dreimal so groß. Die ohnehin schon winzige Ausrüstung für die künstliche Gebärmutter müsste noch weiter optimiert werden, bevor die ersten Tests am Menschen stattfinden können. Eine Alternative zu Lämmern wären Ferkel, deren Föten ungefähr so groß sind wie menschliche. Doch laut Bartlett sind Ferkel schwieriger zu handhaben. Als Goldstandard für Tierversuche vor klinischen Studien gelten noch immer nichtmenschliche Primaten. Die ethischen Bedenken in Bezug auf Experimente mit unseren nächsten Verwandten sind jedoch komplex. Hinzu kommt, dass ihre Babys noch kleiner sind als menschliche Föten.
Guid Oei, Gynäkologe an der Technischen Universität Eindhoven, und sein Team entwickeln ebenfalls ein künstliches Gebärmuttersystem. In Bezug auf Tests an menschlichen Föten sagt er: »Man hat nur eine Chance, es richtig zu machen. Und die Lernkurve sollte nicht am Menschen stattfinden.«
Der Facharzt für Geburtshilfe an der National University of Singapore Matthew Kemp argumentiert, es gebe derzeit nicht genügend Daten, um menschliche Versuche ethisch zu rechtfertigen. Er hofft auf Daten, die zeigen, wie sich Versuchstiere langfristig entwickeln, insbesondere von nichtmenschlichen Primaten. (Die CHOP-Gruppe verwies in ihrem Kommentar vom Juli auf »umfangreiche unveröffentlichte Daten, die für die Zulassung vorbereitet wurden«). »Es handelt sich um eine neue Behandlungsmethode«, sagt Kemp. »Das Entscheidende ist, dass man überzeugend darlegen muss, dass sie kurz- und langfristig besser und sicherer ist« als die derzeitigen lebensrettenden Maßnahmen.
Fragen der Ethik und der Politik
Fragen zur Sicherheit sind nicht die einzigen ethischen Bedenken. Die Entwicklung künstlicher Gebärmütter stelle zwar einen »umfassenden Wandel« dar, der laut Anna David »viele Probleme löst«. David weist jedoch darauf hin, dass dieser Wandel »auch eine lange Reihe neuer Fragen aufwirft«. Im Rahmen der umfangreichen Medienberichterstattung zur Studie von 2017 kamen zum Beispiel Befürchtungen auf, dass künstliche Gebärmütter eines Tages die Schwangerschaft ganz ersetzen könnten. Dieses Szenario aber »liegt so weit in der Zukunft, dass es sich nicht lohnt, darüber im Zusammenhang mit der aktuellen Technologie zu diskutieren«, so Werner.
In den USA haben es Entwickler der künstlichen Gebärmutter außerdem mit einem politisch aufgeladenen Umfeld in Bezug auf das Recht auf Fortpflanzung zu tun. Im Juni 2022 hat der Oberste Gerichtshof der USA das bahnbrechende Abtreibungsurteil »Roe v. Wade« aus dem Jahr 1973 gekippt, das zuvor die Abtreibung bis zu dem Zeitpunkt erlaubte, ab dem der Fötus außerhalb des Mutterleibs lebensfähig ist. Eine Verschiebung dieser Grenze durch eine neue Technologie könnte also enorme Auswirkungen haben. Flake und Mychaliska haben bislang jegliche Andeutung sorgfältig vermieden, ob eine künstliche Gebärmutter die Definition der fetalen Lebensfähigkeit ändern könnte.
»Selbst die Bezeichnung der Wesen, die in künstlichen Gebärmüttern heranwachsen, ist umstritten«, sagt Chloe Romanis, eine Biorechtlerin an der Durham Law School in Großbritannien. Da sie nicht mehr im Mutterleib sind, sind sie keine Föten im herkömmlichen Sinne. Teilweise wird sogar argumentiert, es handle sich nicht um »Neugeborene«. Die CHOP-Gruppe schlägt daher einen völlig neuen Namen vor: fetale Neugeborene oder kurz Fetone. Werner bestätigt: »Der Name, den wir diesen neuen Patienten geben, hat Auswirkungen auf die Rechte, die das Gesetz und die Gesellschaft gewähren.«
Einige Forscher befürchten, künstliche Gebärmütter könnten eine teure technologische Lösung für ein tiefer liegendes Problem darstellen. Michael Harrison, Fötalchirurg an der University of California in San Francisco, etwa findet, dass die bisherigen Daten viel versprechend sind. Er wirft aber zugleich die Frage auf, ob es sich lohnt, »all das Geld« für Babys auszugeben, die nur eine geringe Überlebenschance haben, statt Wege zu finden, die Schwangerschaftsbetreuung zu verbessern.
David stimmt zu und ergänzt, es gebe nicht genügend Geld für Forschung, die versucht zu verstehen, warum Frauen frühzeitige Wehen bekommen und wie man diese verhindern könnte. »Wir müssen realistisch bleiben«, sagt sie. »Künstliche Gebärmütter werden sich nur auf einen winzigen Bruchteil des Problems auswirken.«
Auch Bartlett findet systemische Maßnahmen notwendig. Trotzdem hält er eine bessere Behandlung für extrem früh geborene Babys für dringend notwendig. »Ein Allheilmittel für Frühgeburten gibt es nicht und wird es in unserem Leben wahrscheinlich auch nicht geben«, sagt er. »Die neuen Technologien sind das, was wir brauchen, wenn die systemischen Maßnahmen scheitern.«

Wenn Sie inhaltliche Anmerkungen zu diesem Artikel haben, können Sie die Redaktion per E-Mail informieren. Wir lesen Ihre Zuschrift, bitten jedoch um Verständnis, dass wir nicht jede beantworten können.