Stammzellforschung: Warum es so schwer ist, Haut herzustellen

Würde man die Haut eines durchschnittlichen Erwachsenen flach ausbreiten, würde sie eine Fläche von etwa anderthalb bis zwei Quadratmetern bedecken. Damit ist die Haut das größte Organ des Menschen – doch nicht nur das: Sie erfüllt zahlreiche wichtige Aufgaben. Haut schützt gegen Hitze, Kälte, Strahlung oder Druck und schirmt den Körper vor Krankheitserregern ab. Ohne Haut könnte der menschliche Körper weder die Körpertemperatur noch den Flüssigkeitshaushalt konstant halten. Dank unzähliger Rezeptoren und Nervenzellen leitet sie außerdem wichtige Reize – etwa Berührungen oder Schmerz – an das Gehirn weiter.
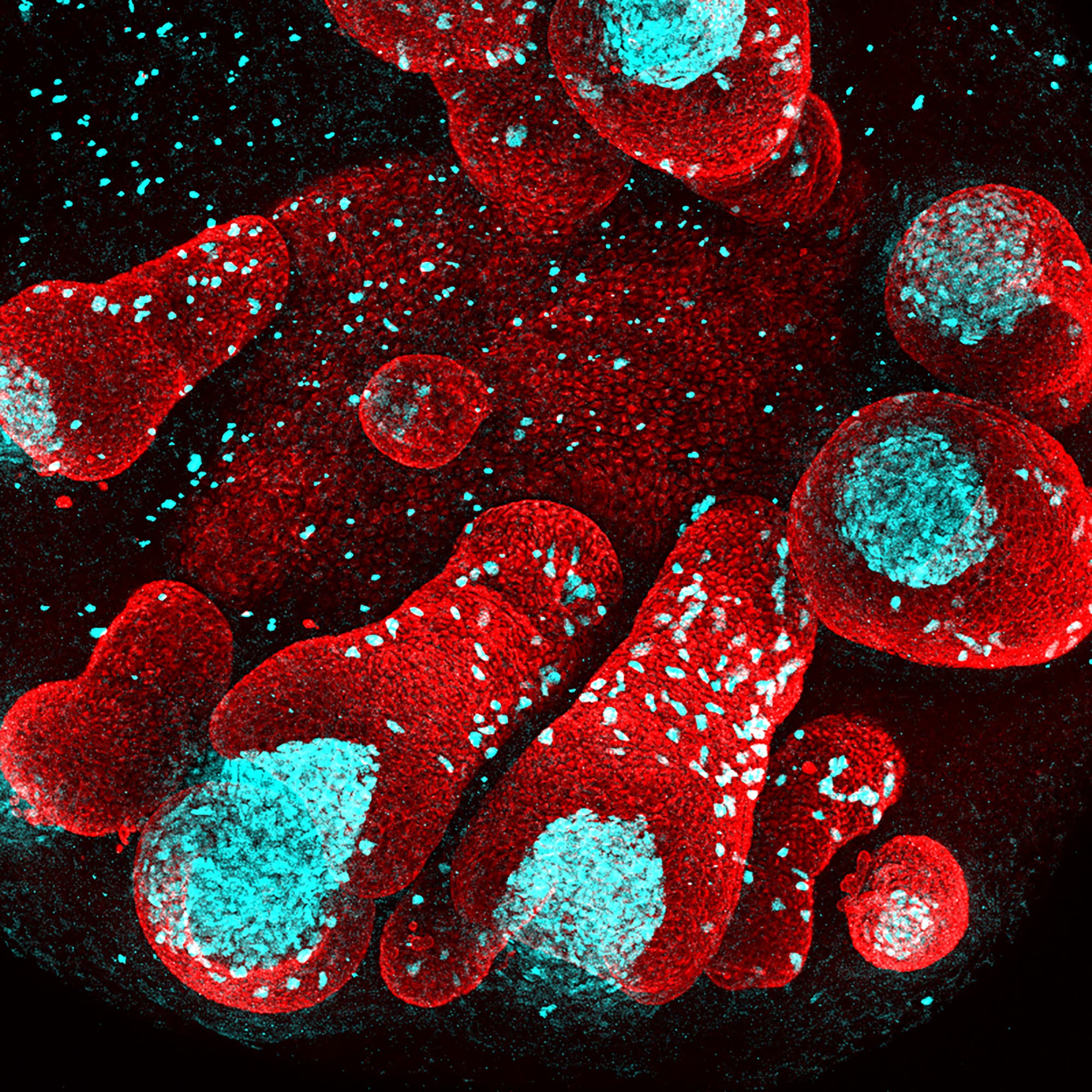
Entsprechend groß ist die Herausforderung, die Körperhülle im Labor künstlich herzustellen. Seit Jahren versuchen sich Wissenschaftler daran. Zwar gibt es bislang noch kein Organoid – so nennen Forscher gezüchtete Organe –, das alle Funktionen der menschlichen Haut erfüllt, aber ein Team um den Stammzellforscher Karl Koehler von der Harvard Medical School und dem Boston Children's Hospital ist dem Ziel nun etwas näher gekommen. Die Wissenschaftler haben künstliche Haut mit Pigmentzellen, Haaren und Talgdrüsen geschaffen, wie sie im Fachmagazin »Nature« berichten.
Die Haut von Menschen besteht aus mehreren Schichten. Unter der Epidermis liegt die Dermis, auch Lederhaut genannt, und darunter wiederum die Unterhaut, die Fachleute als Subkutis bezeichnen. Darüber hinaus enthält die Haut Strukturen wie Haarfollikel, Schweißdrüsen, Nerven und Blutgefäße. Sie ist also keineswegs eine simple, zweidimensionale Zellschicht, sondern ein komplexes, dreidimensionales Organ.
Künstliche Haut allein aus Zellen des Menschen
»Die Haut und Haare, die man bisher herstellen konnte, haben noch nie so menschlich ausgesehen«, sagt Koehler, der Hauptautor der aktuellen Studie. Zudem bestünden die von ihm hergestellten Organoide ausschließlich aus menschlichen Stammzellen. Für bisherige Hautorganoide haben Forscher laut Koehler meist Zellen von Menschen und Mäusen miteinander kombiniert.
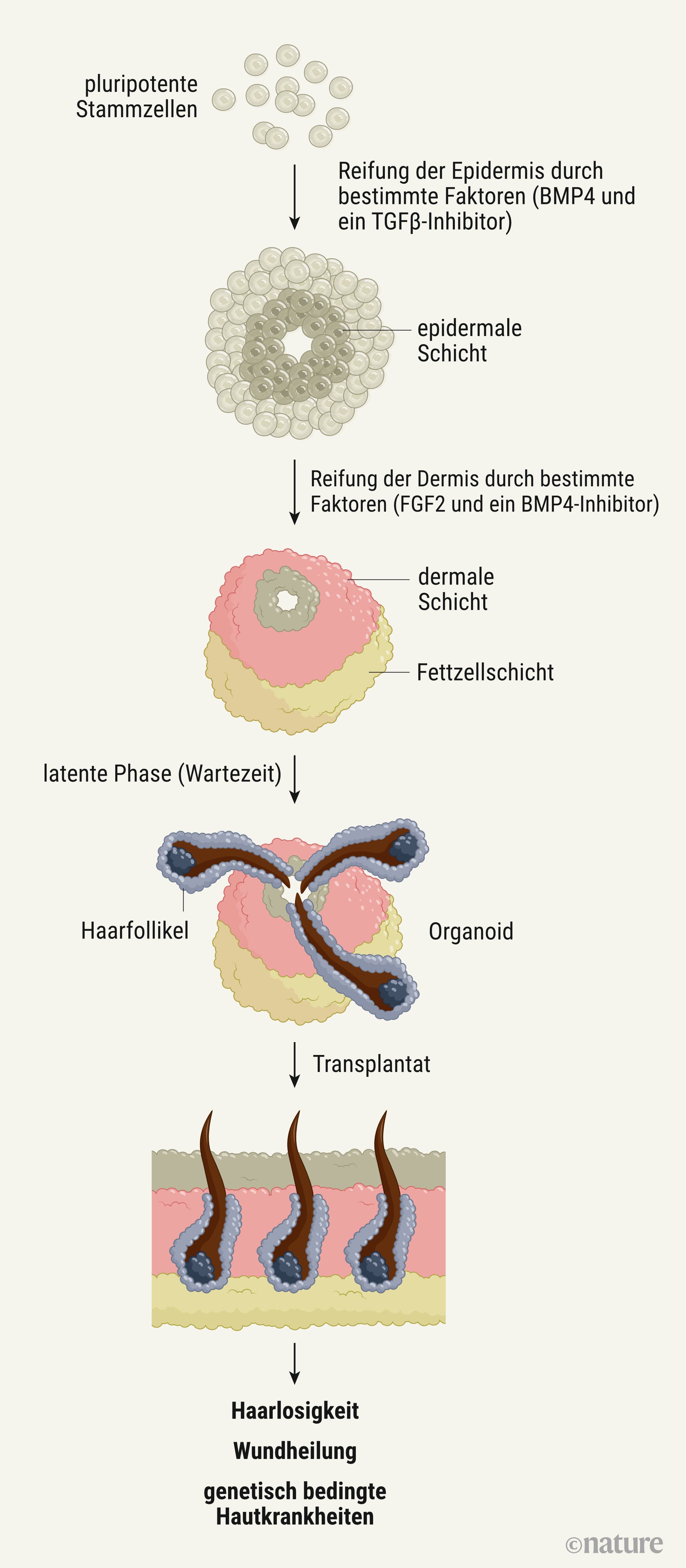
Stammzellen sind noch nicht auf eine bestimmte Funktion festgelegt – etwa Haut-, Leber,- oder Muskelzelle –, sondern in der Lage zu unterschiedlichen Zelltypen heranzureifen. Dafür ist es nötig, Stammzellen zu bestimmten Zeitpunkten ganz bestimmte Komponenten wie Wachstumsfaktoren, Nährstoffe und andere Signalmoleküle zu geben. Nur wenn dieses Reifungsprotokoll ganz genau eingehalten wird, wachsen Miniorgane aus den gewünschten Zelltypen heran. Hautzellen zum Beispiel.
Das Team um Koehler hat die Stammzellen einem vier- bis fünfwöchigen, mehrstufigen Reifungsprogramm unterzogen (siehe Infografik). Im Lauf der Zeit waren daraus zystenartige Klümpchen aus Epidermis- sowie Dermiszellen entstanden. Um herauszufinden, ob die künstlich hergestellte Haut funktionsfähig ist, verpflanzten Koehler und seine Kollegen die Organoide Mäusen, die genetisch bedingt nackt sind. Mit Erfolg. Aus mehr als der Hälfte der insgesamt 27 Hautklümpchen sprießten zwei bis fünf Millimeter lange Haare. Ein Netzwerk aus Nervenzellen dürfte außerdem dafür sorgen, dass die künstliche Haut sogar Berührungen wahrnehmen kann.
Künstliche Haut mit Haar testen Forscher schon an Menschen
»Bezüglich der Funktionalität der Organoide geht die Studie tatsächlich einen Schritt voran«, sagt Jürgen Hescheler, der seit mehr als 30 Jahren an Stammzellen forscht. Neu sei unter anderem die Entwicklung von Merkel-Zellen, die für die Tastempfindung verantwortlich seien.
Dennoch hält der Direktor des Instituts für Neurophysiologie an der Universität Köln die Studie nicht für bahnbrechend. Sie sei zwar schön und umfangreich, liege aber in einer Linie mit bisherigen Forschungsergebnissen: In den vergangenen Jahren ist es mehreren Forscherteams bereits gelungen, hautähnliche Organoide herzustellen, die zum Beispiel über Haare, Talg- und Schweißdrüsen verfügen. Einige Stammzelltechnologien, die neues Haar hervorbringen sollen, werden sogar schon in klinischen Studien an Menschen getestet.
»Es gibt bereits viele gute Arbeiten in diesem Bereich«, sagt Stammzellforscher Hescheler. Auch sei der Schritt von der Maus zum Menschen nicht allzu groß. Zwar würden zum Teil andere Reagenzien benötigt. Das Gewebe und das hierfür notwendige Reifungsprogramm seien aber sehr ähnlich, erklärt Hescheler.
Ein weiterer Kritikpunkt: Es ist nicht sicher, wie gut die von Koehler und seinen Kollegen gezüchtete Haut tatsächlich anwächst. Langzeitstudien wären nötig, um das herauszufinden. Das Team aber hat die Mäuse nur für etwa zwei Wochen nach der Transplantation beobachtet.
»Viele denken: Haut kann man doch schon züchten«Nicole Rotter, Universitätsklinikum Mannheim
Beeindruckend findet Hescheler allerdings die genaue Untersuchung des Erbguts, die das Forscherteam durchgeführt hat. »Das zeigt sehr schön, welche Entwicklungsvorgänge in den einzelnen Zellen vor sich gehen«, sagt er. Indem sie das gesamte Erbgut des Gewebes untersuchten, hatten die Forscher festgestellt, dass die Organoide der Gesichtshaut – genauer gesagt, der Haut von Kinn, Wangen und Ohren – von etwa 18 Wochen alten Kindern ähnelten. Möglicherweise ließe sich durch leichte Veränderungen der Kultivierungsbedingungen Haut für unterschiedliche Körperregionen herstellen, spekulieren der Biotechnologe Leo Wang und der Dermatologe George Cotsarelis von der University of Pennsylvania in einem begleitenden Kommentar in »Nature«.
Künstliche Haut soll Brandverletzungen heilen
»Viele denken: Haut kann man doch schon züchten«, sagt Nicole Rotter, Leiterin der Klinik für Hals-Nasen-Ohrenheilkunde, Kopf- und Halschirurgie der Universitätsmedizin Mannheim. Die Transplantate, die man heute herstellen könne, würden aber nicht die volle Funktion übernehmen und seien bei Weitem nicht so flexibel und stabil wie echte Haut. Nach wie vor bestehe in diesem Bereich großer Entwicklungsbedarf.
Ein Einsatzgebiet: Brandwunden versorgen. »Auch heute noch sterben Menschen mit großflächigen Verbrennungen«, sagt Rotter, die der Deutschen Gesellschaft für Hals-Nasen-Ohren-Heilkunde, Kopf- und Hals-Chirurgie angehört. Zwar könne man Menschen Teile der eigenen Haut verpflanzen, etwa vom Bauch oder aus dem Bereich hinter den Ohren. Bei großflächigen Verbrennungen aber bietet der Körper der Patienten nicht genug Quellen für frische Haut. Hier wird in der Regel nur die oberste Schicht der Haut verpflanzt, die sich durch eine spezielle Behandlung etwas vergrößern lässt. Eine solche Spalthaut-Transplantation ginge häufig mit starken Vernarbungen einher, erklärt die Ärztin.
Die Forschung von Koehler und seinen Kollegen hilft hier nur bedingt weiter. Bevor das Team den Mäusen die Hautstücke transplantierte, hatten sie fast 140 Tage gewartet – das wäre zweifellos zu lang für Wundpatienten oder Brandopfer. Zudem befinden sich die Organoide in einer völlig anderen Größenordnung als die Hautstücke, die diese Menschen in der Regel benötigen. Bisher sei es ihnen gelungen, Hautklümpchen mit einem Durchmesser von einem bis drei Millimetern herzustellen, erklärt Koehler. »Wir versuchen aber bereits, mehrere Organoide miteinander zu verschmelzen, um ein größeres Hautstück zu bekommen«, erklärt er.
Induzierte pluripotente Stammzellen könnten künftig die Basis für neue Haut bilden
Eine weitere Frage, die noch beantwortet werden will: Lässt sich aus den Zellen eines jeden Menschen Hautgewebe züchten? Um zu vermeiden, dass der Körper das neue Gewebe abstößt, wäre es am besten, mit Zellen des Patienten zu arbeiten. Koehler und seine Kollegen haben mit embryonalen Stammzellen gearbeitet. Für den alltäglichen Gebrauch aber sind diese eher nicht geeignet. Zum einen ist es ethisch umstritten, solche Zellen zu verwenden, zum anderen braucht es dafür eine Genehmigung.
Deshalb sind viele Stammzellforscher inzwischen auf induzierte pluripotente Stammzellen umgestiegen, kurz iPS-Zellen. Dabei handelt es sich um Körperzellen, die bereits auf eine bestimmte Funktion – etwa Haut-, Leber- oder Muskelzellen – programmiert waren, dann aber von Forschern zurückprogrammiert wurden. Erstmals gelungen war das dem Japaner Shinya Yamanaka. Er erhielt dafür im Jahr 2012 den Nobelpreis für Medizin.
Auch Heschelers Team, das vor allem an der Herstellung von Herzmuskelzellen arbeitet, verwendet inzwischen fast ausschließlich solche rückprogrammierten Zellen. »In der Regel sind Methoden, die man an embryonalen Stammzellen etabliert hat, eins zu eins auf iPS-Zellen übertragbar«, sagt Hescheler. Statt der Zelllinien, die das Team um Koehler verwendet hat, die Körperzellen eines Patienten zu verwenden, sei also nur ein kleiner Schritt, »noch viel kleiner als der von der Maus zum Menschen«, erklärt der Stammzellforscher.
In der Herstellung der iPS-Zellen liegt aber auch eine mögliche Fehlerquelle. »Nicht immer gelingt es, alle Körperzellen in der Kultur zurückzuprogrammieren«, erklärt er. Nur teilweise zurückprogrammierte Körperzellen können die Entwicklung eines Organoids stören. Zudem könnten selbst kleinste Veränderungen – etwa in der Temperatur oder der Zusammensetzung der Nährlösung – die Entwicklung der Organoide beeinflussen. Ob es auch anderen Arbeitsgruppen gelingt, mit Hilfe des Protokolls von Koehler und seinen Kollegen Hautorganoide herzustellen, bleibt also abzuwarten.
»Vielleicht ist der klinische Einsatz hier noch gar nicht relevant«, sagt Nicole Rotter. Vielmehr könne man die Organoide als Modell benutzen, um viele Fragestellungen zu untersuchen. Beispielsweise ließen sich bestimmte Gene in den Zellen künstlich verändern oder Signalwege blockieren, um herauszufinden, welche Rolle diese bei der Entwicklung der Haut oder der Entstehung bestimmter Krankheiten spielen, erklärt sie. »Die Studie ist sicherlich eine gute Basis für andere Forschungsgruppen«, meint auch Hescheler. Koehler selbst ist »vorsichtig optimistisch«, dass Hautorganoide eines Tages für Hautrekonstruktionen oder den Ersatz von Haaren verwendet werden könnten. Um zu beweisen, dass das Verfahren sicher und wirksam sei, seien jedoch noch viele Jahre Arbeit zu leisten.




Wenn Sie inhaltliche Anmerkungen zu diesem Artikel haben, können Sie die Redaktion per E-Mail informieren. Wir lesen Ihre Zuschrift, bitten jedoch um Verständnis, dass wir nicht jede beantworten können.