Immunologie: Impfen mit Zucker

Wie würden Sie auf den Vorschlag eines Arztes reagieren, uns oder unseren Kindern eine aus den Pusteln einer Kuh entnommene Flüssigkeit zu spritzen? Die meisten fänden das sicher eklig und würden dankend ablehnen. Wenn allerdings dieses Vorgehen vor einer tödlichen Krankheit bewahren könnte, sähe die Sache vielleicht anders aus. Die Situation mag heute abwegig erscheinen – aber sie beschreibt präzise die Geburtsstunde der Impfung im Jahr 1796, als der britische Arzt Edward Jenner (1749-1823) Kinder mit frisch entnommenen Kuhpocken vor lebensbedrohlichen Pockeninfektionen schützte.
Seither haben sich Impfungen als volkswirtschaftlich günstigste Methode etabliert, um Menschen vor Infektionskrankheiten zu schützen. Pocken und Polio wurden dank ihnen im 20. Jahrhundert fast komplett ausgerottet. Auch einige andere, oft tödliche Infektionen wie der Wundstarrkrampf nach kleinen Verletzungen sind weit gehend in Vergessenheit geraten. Allerdings: Gerade weil die dramatischen Folgen schwerer Infektionskrankheiten heute nicht mehr täglich sichtbar sind, scheuen viele Eltern davor zurück, gesunde Kleinkinder zu immunisieren. Folglich kann man, wenn überhaupt, nur geringste Nebenwirkungen akzeptieren. Diesen Faktor gilt es bei der Entwicklung von Impfstoffen zu berücksichtigen.
Alle Impfungen beruhen auf einem einfachen Prinzip: Das menschliche Immunsystem muss dazu gebracht werden, den Krankheitserreger – sei es Bakterium, Parasit oder Virus – zu erkennen und zu vernichten. Die Immunreaktion stützt sich dabei auf Antikörper-Proteine und T-Zellen, die Moleküle auf der Zelloberfläche des Erregers erkennen und damit dessen Zerstörung einleiten.
Wie kann man eine Immunantwort erzeugen, die sich spezifisch gegen einen Erreger richtet? Jenners erste Impfung aus Kuhpocken gehört zum Typ der Lebendimpfstoffe, bei denen geringe Mengen funktionsfähiger Keime verabreicht werden. Dabei setzt man typischerweise abgeschwächte Erreger ein, die sich zwar noch vermehren, aber die Krankheit nicht mehr auslösen können. Heute sind Lebendimpfstoffe unter anderem noch zum Schutz vor Tuberkulose und Gelbfieber im Einsatz. Die Zelloberflächen der injizierten Erreger präsentieren dabei dem menschlichen Immunsystem Moleküle, die so bei uns nicht vorkommen. Diese Stoffe rufen eine Reaktion hervor, durch die Antikörper und Abwehrzellen entstehen, die danach weiter im Körper zirkulieren und etwaige neu eintreffende Erreger bekämpfen. Oft genügt es jedoch auch, inaktivierte Erreger (Totimpfstoffe) zu verabreichen, um eine Schutzwirkung zu erzielen. Beispiele hierfür sind Grippe und Hepatitis.
Die Zelloberfläche von Lebend- wie Totimpfstoffen präsentiert dem Immunsystem viele verschiedene Biomoleküle, etwa Eiweiße, Fette und Kohlenhydrate – wobei neben ausgesprochen erregerspezifischen auch solche vorkommen, die menschlichen ähneln. Immunreaktionen gegen körpereigene Moleküle können jedoch Autoimmunkrankheiten hervorrufen und müssen daher vermieden werden.
In der zweiten Hälfte des 20. Jahrhunderts begann entsprechend die gezielte Suche nach erregerspezifischen Zelloberflächenmolekülen als Grundlage für Impfstoffe. Häufig handelt es sich dabei um Proteine. Mit der Entwicklung der automatisierten Sequenziermethoden um die Jahrtausendwende konnten Forscher die Genome vieler Erreger entschlüsseln. Das erlaubte ihnen, durch Vergleich mit dem menschlichen Genom solche Zelloberflächenproteine zu identifizieren, die sich als Ausgangspunkt für die Impfstoffentwicklung eignen.
Neben Eiweißen sind aber auch Polysaccharide oder Glykane eine wichtige Molekülklasse für die Impfstoffentwicklung, denn sie finden sich nicht nur auf der Oberfläche von menschlichen Zellen, sondern auch auf der von Bakterien und Parasiten. Polysaccharide bestehen aus meist Hunderten von ringförmigen Zuckerbausteinen. Anders als die Aminosäuren in Proteinen verketten sich diese aber nicht nur zu linearen, sondern auch zu verzweigten Strukturen. Zur Verankerung sind die Zuckerpolymere an Eiweiße oder Lipide der Zellhülle gebunden. Die auf der Oberfläche menschlicher Zellen vorkommenden Polysaccharide unterscheiden sich dabei sehr stark von denen der Bakterien – eine gute Voraussetzung für hochspezifische, nebenwirkungsarme Impfstoffe. Aber auch verschiedene Stämme der gleichen Bakterienspezies tragen komplett andere Zuckermuster. Die Idee, eine Immunantwort gegen bakterielle Polysaccharide zum Impfen zu nutzen, erprobten Forscher bereits in den 1920er Jahren. Dabei setzten sie von der Zelloberfläche der Erreger isolierte Zuckerketten für die Impfstoffproduktion ein.
Die ersten Polysaccharidimpfstoffe wurden 1974 eingeführt und zum Schutz vor Meningokokken, Pneumokokken und Haemophilus eingesetzt. Allerdings wiesen sie einige Nachteile auf. So ist das Immunsystem kleiner Kinder bis zum Alter von zwei Jahren nicht dazu in der Lage, eine schützende Immunantwort gegen Polysaccharide hervorzurufen, weil es komplexe Zuckerketten nicht als fremd erkennt. Bei älteren Menschen über ungefähr 60 Jahren lässt die Immunreaktion ebenfalls nach, wodurch ein wirksamer Impfschutz gegen Polysaccharide schwer zu erreichen ist. Zudem regen Polysaccharide zwar B-Zellen zur Antikörperproduktion an, lösen jedoch keine T-Zell-Antwort aus, die für einen Langzeitschutz nötig ist, der über einige Jahre hinausgeht.
Impfstoffe gegen Hirnhautentzündung
Um diese Probleme zu beseitigen, entwickelten Forscher 1983 erstmals so genannte Konjugatimpfstoffe. Bei ihnen ist ein aus Bakterien isoliertes Polysaccharid direkt mit einem Trägerprotein verknüpft, auf das wiederum T-Zellen reagieren. Als Eiweißkomponente dienen meist entschärfte Toxine wie Tetanus-Toxoid, Diphtheria-Toxoid oder Abwandlungen davon. Solche Zucker-Eiweiß-Konjugate immunisieren auch Kleinkinder, weil die T-Zellen dann neben dem Proteinteil auch den Zucker so präsentieren, dass eine starke und lange andauernde Immunantwort eintritt.
Derzeit werden in Deutschland Konjugatimpfstoffe gegen drei Erreger verabreicht. Der eine davon ist Haemophilus influenzae Typ B (Hib); die Impfung gegen ihn wird seit 1990 von der Ständigen Impfkommission (STIKO) für alle Kleinkinder empfohlen. Davor ließ sich über die Hälfte aller Hirnhautentzündungen auf diesen Erreger zurückführen, viele davon tödlich oder mit schweren Folgeschäden. Heute werden auf isolierten Polysacchariden basierende Hib-Konjugatimpfstoffe als Bestandteil von Mehrfachimpfstoffen verabreicht, wodurch in Deutschland nur noch wenige Krankheitsfälle pro Jahr bei Kindern auftreten.

Auch gegen Meningokokken (Bakterien der Art Neisseira meningitidis) schützen Konjugatimpfstoffe. Von diesen Erregern verursachte Infektionen führen anfänglich nur zu Mattheit, Fieber und Kopfweh – aber dadurch hervorgerufene Hirnhautentzündungen enden in 10 Prozent der Fälle tödlich. Genau wie bei vielen anderen Bakterien unterscheiden Forscher bei Meningokokken verschiedene Serotypen, die unter anderem in ihren Zuckerketten auf der Zelloberfläche voneinander abweichen. Daher muss für jeden Serotyp ein eigener Impfstoff entwickelt werden. Neben einem Vakzin gegen den Serotyp C gibt es seit 2010 aber auch ein Mittel, das vier der fünf verschiedenen Serotypen (A, C, W-135 und Y) abdeckt. Nur der Serotyp B eignet sich nicht für einen Zuckerimpfstoff, weil ein sehr ähnliches Oberflächenpolysaccharid im menschlichen Gehirn vorkommt und daher die Gefahr einer Immunreaktion gegen die eigenen Hirnzellen besteht. Diese Lücke schließt ein Impfstoff auf Proteinbasis.
Die häufigsten bakteriellen Erreger schwer verlaufender Infektionen sind Pneumokokken. Streptococcus pneumoniae verursacht bedrohliche Erkrankungen wie Hirnhaut-, Lungen- oder Mittelohrentzündung. Der Keim lebt in gesunden Trägern normalerweise unauffällig und ohne Symptome im Atmungssystem. Bei anfälligen Personen wie Kleinkindern, älteren Menschen und solchen mit angeschlagenem Immunsystem kann der Erreger andere Teile des Körpers besiedeln und dann zu schweren Erkrankungen führen. Bei 2 bis 10 Prozent der Patienten verläuft die Infektion tödlich, bei etwa 15 Prozent entstehen bleibende Folgeschäden.
Bis heute fand man mehr als 90 verschiedene Serotypen von S. pneumoniae, die viele Menschen das Leben kosteten. Zwar gibt es bereits seit 1983 einen gegen 23 der Serotypen wirkenden Polysaccharidimpfstoff. Aber auch hier besteht wieder das Problem, dass sich damit kleine Kinder – die anfälligste Gruppe – nicht effektiv impfen lassen. Eine Verbesserung erbrachte der erste Konjugatimpfstoff, der sieben Serotypen abdeckte und im Jahr 2000 in den USA eingeführt wurde. Heute empfiehlt die STIKO die Impfung aller Neugeborenen ab dem 2. Lebensmonat und seit Kurzem auch für Menschen ab 60 Jahren. Der aktuell erfolgreichste Impfstoff ist Prevenar 13 von Pfizer; er schützt vor 13 S.-pneumoniae-Serotypen.
Warum gibt es aber nicht noch weitere derartige Impfstoffe? Diese Frage stellt sich auch deshalb, weil derzeit immer mehr Bakterien gegen Antibiotika resistent werden. Leider handelt es sich bei der Entwicklung einer solchen Vakzine um einen extrem aufwändigen und teuren Prozess. So dauerte jene des Pneumokokken-Impfstoffs Prevenar mehr als 20 Jahre und kostete fast eine Milliarde Euro. Der riesige finanzielle und zeitliche Aufwand liegt teilweise im Aufbau der Konjugatimpfstoffe begründet. Die derzeitig verfügbaren bestehen aus drei Komponenten: Polysaccharid, Trägerprotein und Adjuvans.
Das Polysaccharid-Antigen als charakteristische Struktur auf der Bakterienoberfläche wird in einem sehr arbeitsintensiven Prozess durch Reinigung und Entgiftung gezüchteter Bakterien gewonnen. Dabei fällt eine Mischung verschiedener Polysaccharide an, weshalb der Impfstoff nicht durch eine eindeutige chemische Zusammensetzung definiert ist, sondern nur durch den Herstellungsprozess. Diese Zuckermoleküle werden chemisch an ein Trägereiweiß gebunden, welches das Immunsystem erkennt. Die Immunantwort aktiviert dadurch neben B-Zellen auch T-Zellen, die einen längeren Schutz garantieren. Zudem verstärken in allen derzeit verwendeten Impfstoffen hinzugefügte Aluminiumsalze als Adjuvanzien die Immunreaktion.
Dieser bisher verwendete Herstellungsweg für Kohlenhydrat-Konjugatimpfstoffe hat mehrere Schwachpunkte. Die Polysaccharide von der Zelloberfläche gezüchteter Bakterien zu isolieren, ist zwar konzeptionell einfach, aber technisch extrem anspruchsvoll. Manche Erreger wachsen überhaupt nicht und andere nur schlecht in Kultur, und oft ist eine gute Aufreinigung der Zuckermoleküle nicht möglich. Die Trägereiweiße sind, anders als die Zucker, temperaturempfindlich, weshalb die Impfpräparate durchgehend gekühlt werden müssen, was in heißen Entwicklungsländern ungefähr die Hälfte der Kosten ausmacht. Zudem schützen die Patente nur die Produktionsprozesse und nicht den eigentlichen Impfstoff, so dass Nachahmerimpfstoffe (Generika) den langwierig entwickelten Produkte relativ schnell Konkurrenz machen können. Und schließlich sind die bisher eingesetzten Aluminiumsalz-Adjuvanzien nicht unumstritten, da über allerlei mögliche Nebeneffekte spekuliert wird.
Daher suchen Forscher nach neuen, präzise definierten Impfstoffen mit eindeutiger chemischer Struktur und ohne Eiweißanteil, die im Optimalfall nicht einmal mehr gespritzt werden müssten. Solche "Designerimpfstoffe" wären der Endpunkt einer Entwicklung, die beginnend von Jenners Lebendimpfstoff hin zu chemisch exakt aufgebauten Zelloberflächenmolekülen führt.
Bereits in den 1980er Jahren erwogen Forscher erstmals, Kohlenhydrat-Konjugatimpfstoffe chemisch herzustellen. Mehrfachzucker mit verzweigten Ketten und komplizierter dreidimensionaler Struktur, wie sie in der Natur vorkommen, zu synthetisieren, stellte sie aber vor eine zu große technische Herausforderung. Selbst Ketten aus vier oder fünf Einzelzuckern beschäftigten jahrelang mehrere Chemiker. In einem speziellen Fall konnten Forscher in Kuba einen Trick anwenden und durch Polymerisation eines Bausteins verschieden lange Zuckerketten von Haemophilus-influenzae-Bakterien chemisch erzeugen. Dies lieferte die Grundlage des ersten teilweise synthetischen Kohlenhydrat-Konjugatimpfstoffs (Quimi-Hib), der inzwischen auch in verschiedenen Ländern Südamerikas eingesetzt wird.

Die chemische Herstellung von Mehrfachzuckern blieb lange der entscheidende technische Flaschenhals. Dagegen wurde in den 1970er und 1980er Jahren die Synthese von Eiweißteilen (Peptiden) und kurzen Stücken des Erbguts DNA, so genannten Oligonukleotiden, zunehmend automatisiert. Die Idee des amerikanischen Chemikers Robert Bruce Merrifield (1921-2006), eine Peptidkette an kleine Plastikkügelchen anzuheften, erleichterte hier den Herstellungsprozess immens und beschleunigte ihn von Monaten oder Jahren auf Stunden bis Tage. 1984 erhielt Merrifield dafür den Nobelpreis für Chemie. Da Zuckerketten aber nicht nur linear, sondern oft verzweigt sind und daher eine kompliziertere dreidimensionale Molekülstruktur besitzen als Eiweiße oder Nukleinsäuren, stellte ihre Herstellung eine noch viel größere Herausforderung dar.
Von Grund auf neu konzipiert
Um die chemische Synthese komplexer Zucker zu vereinfachen und zu beschleunigen, entwickelten wir am Max-Planck-Institut für Kolloid- und Grenzflächenforschung in Potsdam nach und nach alle Aspekte des Syntheseprozesses systematisch neu: etwa die Trägerstoffe sowie die Verbindungen zwischen Träger und Zucker, aber auch neuartige Einzelzuckerbausteine, die sich wie Perlen auf einer Kette chemisch aneinanderreihen lassen. Der Herstellungsprozess wurde damit zu einer sich fortlaufend wiederholenden Abfolge von Reaktionen, die verschiedene Bausteine zusammensetzen und Verzweigungen zulassen. Solche Abläufe eignen sich sehr gut für die Automation. Ein entsprechend umgebauter Peptid-Syntheseautomat erlaubte schließlich die Herstellung eines Mehrfachzuckers in Stunden an Stelle von Wochen. Bis die Technologie marktreif wurde, dauerte es allerdings noch zwölf Jahre. Erst seit 2014 werden kommerzielle Kohlenhydrat-Syntheseautomaten in Forschungslaboren weltweit eingesetzt.
Dieser technische Fortschritt erlaubt eine ganz andere, gezieltere Herangehensweise an die Impfstoffentwicklung, indem chemisch hergestellte Zucker die aus Bakterienkulturen isolierten Polysaccharidmischungen ersetzen. Mit Hilfe der verbesserten Synthesetechnik konnten wir in den letzten Jahren unter anderem die Immunreaktionen gegen verschiedene Zelloberflächenglykane systematisch untersuchen. Vor allem aber haben wir die Zuckerstrukturen vieler pathogener Bakterien synthetisiert. Neben den oben beschriebenen Meningokokken und Streptokokken, gegen die bereits Impfstoffe aus isolierten Kohlenhydraten vorliegen, konzentrieren wir uns auf so genannte Krankenhauskeime wie Clostridium difficile, die seit einigen Jahren eine zunehmende, schwer zu bekämpfende Bedrohung darstellen. Untersuchungen an unserer Abteilung zeigten, dass bereits relativ kurze, aus drei bis sechs Bausteinen bestehende Zuckerketten (Oligosaccharide) eine gute Immunantwort hervorrufen und Tiere komplett vor solchen Erregern schützen.
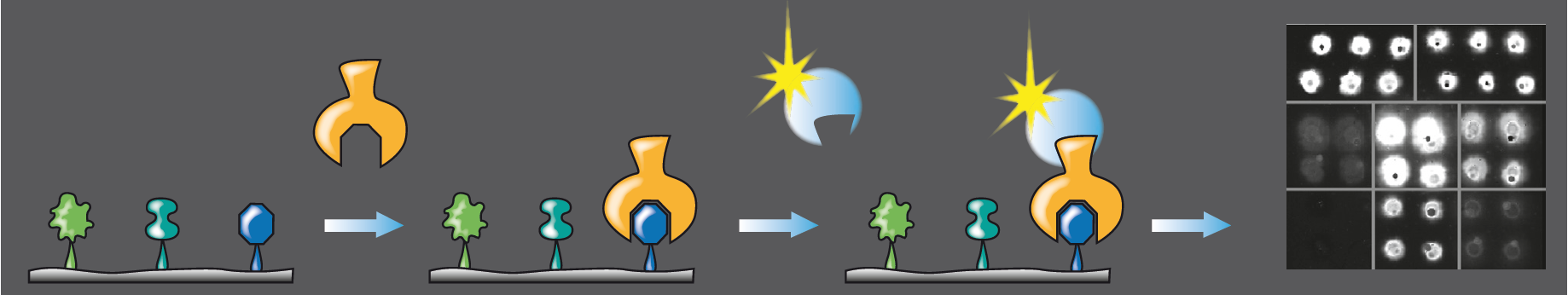
Viel versprechende Resultate ließen sich auch bei Parasiten erzielen. Mittels chemischer Nachbildung eines Mehrfachzuckers von der Zelloberfläche des Malariaerregers stellten wir 2008 fest, dass Menschen in Malariagebieten ab einem Alter von zwei Jahren Antikörper gegen diesen Oberflächenzucker bilden. Für unsere Versuche stellten wir "Zucker-Chips" her: Wir brachten mit einem Tintenstrahldrucker kleinste Mengen der synthetisch hergestellten Moleküle auf eine Oberfläche auf, wo sie chemisch fest verankert wurden. Dann benötigt man nur noch fünf Mikroliter Blut, die für wenige Minuten mit dem Chip in Kontakt kommen. Nach kurzem Abwaschen der Probe lassen sich die in ihr enthaltenen Antikörper, die teilweise auf den Zucker-Chips kleben geblieben sind, mit speziellen Farbstoffen detektieren (siehe Grafik). Diese Methode erlaubte es uns, dank ihres hohen Durchsatzes Tausende menschlicher Seren zu untersuchen und nachzuweisen, dass eine Immunantwort im Menschen gegen das Malariazellen-Oberflächenglykan vor der schweren Erkrankung schützen kann. Dabei töten die Antikörper den Parasiten nicht, sondern blockieren nur die entzündungsfördernde Wirkung dieses Zuckertoxins. Eine Malariaimpfung mit einem Zuckerkonjugatimpfstoff sollte daher entsprechend erfolgreich sein. Und tatsächlich: Erste Impfexperimente an Mäusen schützten 75 bis 95 Prozent der Tiere vor dem sonst sicheren Tod durch den Erreger. Die Kosten für die Herstellung des Impfstoffkandidaten waren dabei mit wenigen Cent pro Impfung extrem günstig. Weiterführende, sehr viel versprechende Tests wurden zwar zunächst trotzdem wegen kommerzieller Bedenken abgebrochen, aber Anfang 2015 an unserem Max-Planck-Institut wieder aufgenommen.
Da sich Kohlenhydrat-Konjugatimpfstoffe bisher vor allem gegen Bakterien bewährten, konzentrierten wir jedoch unsere Anstrengungen auf weitere tödliche Bakterieninfektionen. Dafür gab es bereits einige Erfolg versprechende Ansatzpunkte, denn inzwischen war die Struktur der Oberflächenzucker vieler solcher Bakterien bekannt. In den vergangenen fünf Jahren haben wir daher unter anderem Impfstoffkandidaten gegen Streptococcus pneumoniae und Clostridium difficile entwickelt. Letzteres tritt auch in Deutschland vermehrt als antibiotikaresistenter Krankenhauskeim auf.
Automatisierte Suche nach Impfstoffkandidaten
Die Entwicklung synthetischer Impfstoffe folgt immer dem gleichen Prinzip. Mit Hilfe der automatisierten Zuckersynthese produziert man verschiedene Oligosaccharide, die entweder komplette sich wiederholende Sequenzen der Zelloberfläche beinhalten oder Teile davon. Diese Zucker werden auf Oberflächen gedruckt, um Zucker-Chips zu erhalten. Mit deren Hilfe lässt sich Blut untersuchen oder – etwa im Fall des Darmbakteriums C. difficile – Stuhl von Patienten. Die Methode identifiziert Zuckermoleküle, auf die das menschliche Immunsystem reagiert. Diese Mehrfachzucker werden daraufhin als Konjugate an Mäusen oder Hasen getestet. Bisher ergaben alle solche Impfstudien viel versprechende Kandidaten für klinische Tests.
Im Idealfall sollten die Zuckerimpfstoffe aber molekular vollständig definiert sein, was bei Trägerproteinen nicht der Fall ist, da die Zuckerreste an verschiedenen gleichartigen Aminosäuren andocken können. Daher ersetzten wir die bisherigen Proteine durch Glykolipide, die aus einem Fettanteil und einem Einfachzucker zusammengesetzt sind. Auf diese Moleküle reagieren natürliche Killerzellen, die zum angeborenen Immunsystem gehören. Synthetische Oligosaccharide, die direkt an Glykolipide gebunden sind, rufen bereits ohne den Zusatz eines Aluminiumadjuvans eine sehr gute und spezifische Immunantwort hervor. Da diese Impfstoffmoleküle keinen Eiweißanteil beinhalten, wird in Zukunft auch keine Kühlkette mehr benötigt. Vor allem Entwicklungsländer dürften hier von immensen Kosteneinsparungen profitieren.
Impfen gegen Krebs – eine besondere Herausforderung
Derzeit sind mehrere teilweise oder vollständig synthetische Zuckerimpfstoffkandidaten in verschiedenen Stadien der Erprobung. Da jedoch die Kosten der klinischen Tests für Universitäten oder wissenschaftliche Einrichtungen zu hoch sind, stellt die kommerzielle Entwicklung den einzigen realistischen Weg zum Einsatz bei Menschen dar. Die wenigen verbleibenden großen Impfstofffirmen scheuen aber meist das damit verbundene finanzielle Risiko, weshalb vorwiegend Start-up-Unternehmen an neuartigen Impfstoffen arbeiten. So entwickelt die kürzlich gegründete Firma Vaxxilon in Berlin vollsynthetische Kohlenhydrat-Konjugatimpfstoffe gegen Krankenhauskeime und andere bakterielle Pathogene. Dort und am Potsdamer Max-Planck-Institut testen Forscher derzeit viel versprechende synthetische Impfstoffkandidaten. In Tierexperimenten schnitten synthetische Varianten von drei Oberflächenpolysacchariden des Krankenhauskeims C. difficile, an dem derzeit jährlich in den USA und der EU jeweils rund 20 000 Menschen sterben, sehr erfolgreich ab. Und vollsynthetische Impfstoffkandidaten gegen Pneumokokken stehen kurz vor der klinischen Erprobung.
Eine besondere Herausforderung stellt die Entwicklung von Vakzinen gegen Krebs dar, da hier die Immunreaktion menschliche Zelloberflächenstrukturen angreift. Daher darf man keinesfalls solche Zucker als Ziel wählen, die auch auf gesunden menschlichen Zellen zu finden sind, was schwere Autoimmunerkrankungen auslösen könnte. In den vergangenen 20 Jahren sind auf diesem Gebiet alle kleineren Zuckerstrukturen gescheitert bis auf das aus sechs Zuckern bestehende Globo-H, das in klinischen Tests gut abgeschnitten hat. Am weitesten fortgeschritten ist hier der von der taiwanesischen Firma OBI Pharma entwickelte halbsynthetische Globo-H-Impfstoff gegen Brust- und Prostatakrebs, der bereits 1995 erstmals an Menschen getestet wurde.
Mit Hilfe der chemischen Synthese einer Vielzahl von Zuckermolekülen beginnen wir nun auf der Ebene einzelner Atome zu verstehen, wie das Immunsystem Polysaccharide erkennt und welche Teile komplexer Zuckermoleküle für eine spezifische Antwort nötig sind: Sind es Bausteine, die nur auf Erregeroberflächen und nicht im Menschen vorkommen? Sind es die Seitenketten, welche die Zucker verändern? Brauchen wir lange Ketten, um bestimmte dreidimensionale Formen zu erzeugen? Umfassende Antworten darauf gibt es noch nicht. Aber die neuen, grundlegenden Erkenntnisse werden uns helfen, in Zukunft Kohlenhydrate zu Impfzwecken präzise am Reißbrett zu entwerfen.
Glossar
➤ Adjuvanzien verstärken die Immunantwort eines Impfstoffs, indem sie eine entzündungsartige Reaktion hervorrufen.
➤ Antikörper sind Proteine, die in Wirbeltieren als Reaktion auf so genannte Antigene von einer Klasse weißer Blutzellen, den B-Lymphozyten, im Dienste des Immunsystems gebildet werden.
➤ Konjugatimpfstoffe bestehen aus dem Zuckerantigen der Bakterienhülle eines Krankheitserregers, das an ein Eiweiß gebunden vorliegt. Sie erzeugen eine stärkere und länger anhaltende Immunantwort als das unkonjugierte Antigen, vor allem bei Säuglingen und Kleinkindern.
➤ Lebendimpfstoff besteht im Gegensatz zum Totimpfstoff aus funktionsfähigen Keimen. Sie sind so abgeschwächt, dass sie sich zwar noch vermehren, die Krankheit jedoch bei immunkompetenten Impflingen nicht mehr auslösen können.
➤ Polysaccharide oder Glykane sind Kohlenhydrate aus mindestens zehn Einfachzuckern; kürzere heißen Oligosaccharide.
➤ Serotypen bezeichnen Variationen innerhalb von Subspezies von Bakterien oder Viren, die sich auf molekularer Ebene durch Oberflächenantigene wie Zucker und Eiweiße unterscheiden.
➤ T-Zellen oder T-Lymphozyten sind weiße Blutzellen, die im Thymus ausreifen und ein Teil der erworbenen Immunantwort sind.


Wenn Sie inhaltliche Anmerkungen zu diesem Artikel haben, können Sie die Redaktion per E-Mail informieren. Wir lesen Ihre Zuschrift, bitten jedoch um Verständnis, dass wir nicht jede beantworten können.